Vooral beleidsmakers en onderzoekers in de ggz gebruiken de term ernstige psychische aandoeningen voor een specifieke groep mensen. Zij zijn langdurig in zorg en ervaren problemen op meerdere levensgebieden.
Definitie
In Nederland is een veel gehanteerde definitie van ernstige psychische aandoeningen die uit het consensusartikel van Delespaul et al. (2013). Deze toonaangevende groep experts en behandelaars uit de ggz stelt voor om mensen tot deze doelgroep te rekenen wanneer er sprake is van alle onderstaande criteria.
Het gaat om een psychiatrische stoornis:
- die zorg/behandeling noodzakelijk maakt (niet in symptomatische remissie);
- die met ernstige beperkingen in het sociaal en/of maatschappelijk functioneren gepaard gaat (niet in functionele remissie);
- waarbij de beperking oorzaak en gevolg is van een psychiatrische stoornis;
- die niet van voorbijgaande aard is (structureel c.q. langdurig, ten minste enkele jaren);
- waarbij gecoördineerde zorg van professionele hulpverleners in zorgnetwerken geïndiceerd is om het behandelplan te realiseren.
Bron: Tijdschrift voor Psychiatrie, juni 2013
Achterstandspositie op diverse gebieden
Mensen met ernstige psychische aandoeningen hebben niet alleen last van hun ziekte, maar krijgen ook allerlei problemen op andere terreinen. Denk aan lichamelijke gezondheid, werk en inkomen, sociale relaties en huisvesting. Deze problemen kunnen op hun beurt de psychische problemen weer verergeren. Het gevolg is dat deze mensen op verschillende terreinen een achterstandspositie hebben. Omdat de problemen veel levensaspecten raken, is hulp van professionals uit verschillende sectoren nodig om goede ondersteuning te bieden.
De term ernstige psychische aandoeningen duidt niet op ‘onbehandelbaar’ of ‘chronisch’. Mensen kunnen in verschillende fasen van hun leven wel of niet tot deze groep behoren.
Een groep met grote individuele verschillen
Mensen met ernstige psychische aandoeningen kunnen heel verschillend zijn. Het type aandoening kan verschillen, maar ook hoe het dagelijks leven eruitziet. Er zijn mensen die weinig hulp behoeven, maar er zijn ook mensen die veel en zware vormen van zorg nodig hebben. Wat ze delen is dat hun aandoening meerdere levensgebieden beïnvloedt en ze voor langere tijd hulp nodig hebben.
De symptomen en problemen in het functioneren kunnen ook weer afnemen, ofwel in ‘symptomatische en functionele remissie’ komen. Officieel spreken we hiervan als mensen zes maanden lang geen symptomen hebben en geen problemen ondervinden in hun dagelijks functioneren. Na vijf jaar remissie rekenen we hen niet meer tot de doelgroep. Op de langere termijn herstelt ruim de helft geheel of gedeeltelijk van de aandoening. Vaak doen zich decennia nadat de aandoening zich aandiende, weer kansen voor om een beter leven op te bouwen. ‘Goede zorg’ dient eraan bij te dragen dat cliënten deze kansen op herstel en burgerschap daadwerkelijk kunnen gaan benutten.
Verschillende diagnoses
De definitie van ernstige psychische aandoeningen verwijst niet naar één of enkele specifieke diagnosen. Mensen uit deze doelgroep kunnen uiteenlopende psychiatrische aandoeningen hebben. Een schatting (Delespaul ea, 2013) is dat:
- 60% van de doelgroep heeft een psychotische stoornis
- 10% is primair verslaafd
- 30% valt in de restgroep met stoornissen zoals autisme, ernstige depressie, angststoornis, of een persoonlijkheidsstoornis
Hierbij moet gezegd worden dat mensen vaak meer dan één diagnose hebben, bijvoorbeeld een psychotische stoornis en een depressie en/of een verslaving. Problemen zijn niet zo strak in een diagnostische categorie te vangen.
Omvang en verdeling
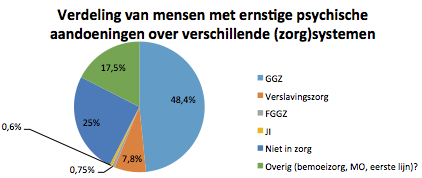
Op basis van de definitie van ernstige psychische aandoeningen maakte de consensusgroep van Delespaul et al. (2013) een analyse en kwam tot de volgende schatting van de omvang van de doelgroep: in Nederland zijn er in totaal ongeveer 281.000 mensen een ernstige psychische aandoening. Dat is 1,7% van de algemene Nederlandse bevolking. Hiervan ontvangt ongeveer 75% ggz-zorg, inclusief verslavingszorg en forensische zorg.
Patiënten met ernstige psychische aandoeningen zijn verdeeld over verschillende zorgsystemen: ggz, verslavingszorg, forensische ggz en openbare ggz/bemoeizorg. Dit komt onder meer door de uiteenlopende aard van de psychiatrische problemen. Zie figuur hieronder, op basis van de analyse van Delespaul:
Goede zorg
Alleen geestelijke gezondheidszorg is voor deze doelgroep niet toereikend. Wensen en zorgbehoeften van mensen met ernstige psychische aandoeningen gaan vaak over universele thema’s. Denk aan geaccepteerd en erkend worden als volwaardig persoon, goede persoonlijke relaties met familie, vrienden en kennissen, actief zijn in vrijetijdsbesteding en andere sociale activiteiten en het deelnemen aan werk of onderwijs. Deze zorg is in de praktijk vaak moeilijk te realiseren, omdat regelgeving, bekostiging, werkwijzen en cultuur van al deze sectoren verschillen. De kwaliteit van zorg voor deze doelgroep dreigt hierdoor te verwateren. Zeker in tijden van bezuinigingen.
Effectieve zorg
Wereldwijd zijn rehabilitatie, herstel en participatie steeds meer kernbegrippen in de zorg voor mensen met ernstige psychische aandoeningen (GGZ Nederland, 2009; Van Hoof et al., 2013). Over het algemeen richt de behandeling van cliënten zich op het bereiken van herstel.
Herstel gaat over het opbouwen van een zinvol en bevredigend leven. Gedefinieerd door de persoon zelf, al dan niet met doorlopende of terugkerende symptomen of problemen. Herstel kent doorgaans drie dimensies: symptomatisch herstel, persoonlijk herstel en maatschappelijk herstel.
Voor de behandeling bestaan (internationale) richtlijnen. Deze richtlijnen bieden een overzicht van bewezen effectieve zorg voor specifieke aandoeningen, zoals psychose of bipolaire stoornissen. Specifiek voor mensen met ernstige psychische aandoeningen bestaan er in Duitsland en Spanje al behandelrichtlijnen. In Nederland is er een Generieke Module Ernstige psychische aandoeningen ontwikkeld. De Nederlandse Vereniging voor Psychiatrie heeft in aanvulling op de generieke module een handreiking De psychiater komt over de brug gepubliceerd. Ook werd een richtlijn voor toeleiding en bemiddeling naar werk gepubliceerd. Deze handreiking is sinds april 2018 beschikbaar.
Onderzoek laat zien dat diverse interventies effectief zijn. Van een aantal psychosociale interventies (cognitieve gedragstherapie, familie-interventies) en rehabilitatiemethodieken zoals Individuele Plaatsing en Steun (IPS), Individuele Rehabilitatie Benadering (IRB) en Systematisch Rehabilitatiegericht Handelen (SRH) is bekend dat ze goed werken.
Het F-ACT-model
Omdat patiënten uit deze doelgroep op meerdere levensgebieden problemen hebben, is het van belang dat de zorg in samenhang wordt geboden. Het F-ACT-model <linken naar methode FACT > voorziet in deze samenhang. F-ACT staat voor Flexible Assertive Community Treatment en is een Nederlandse bewerking van het Amerikaanse ACT-model dat meer intensieve (bemoei)zorg biedt.
Psychische en verslavingsproblemen
Bij de combinatie van een ernstige psychiatrische stoornis met ernstige verslavingsproblemen is er het geïntegreerde dubbele diagnosebehandeling-model (IDDT-model). Deze bewezen effectieve behandeling voorziet in gecombineerde aandacht voor (en de interacties tussen) psychiatrische en verslavingsproblematiek. Dit gebeurt vanuit een multidisciplinair team (bijvoorbeeld een F-ACT-team), waarin beide expertises zijn samengebracht. Deze patiënten vallen echter vaak tussen wal en schip, omdat ze in de verslavingszorg of in de ggz behandeld worden. Er is nog steeds te weinig oog voor de samenhang van de gecombineerde problemen, terwijl ze zeer met elkaar verweven zijn. Meer informatie over dubbele diagnose en de behandeling is te vinden op de website van het Landelijke Expertise- en implementatiecentrum Dubbele Diagnose (LEDD).<link toevoegen>
Beleidsontwikkelingen
De drie decentralisaties in het sociaal domein (van overheidstaken naar gemeenten) hebben veel invloed gehad op de organisatie van zorg voor mensen met ernstige psychische problemen. Sinds de invoering van de Wmo en de Participatiewet zijn gemeenten op een aantal belangrijke terreinen verantwoordelijk voor de ondersteuning en re-integratie van mensen met een ernstige psychische aandoening. Bijvoorbeeld voor inloop en dagbesteding, beschermd wonen en inclusie. Deze decentralisatie beoogt een betere aansluiting op de lokale netwerken en mogelijkheden voor ondersteuning (bv. welzijnswerk in de wijk en bewonersinitiatieven). Gemeenten zijn daarmee een belangrijke samenwerkingspartner voor de ggz wat goede zorg voor mensen met ernstige psychische problemen betreft.
In 2020 krijgt een kleine groep van ongeveer 10.000 complexe ggz-patiënten uit het Beschermd Wonen (Wmo) toch toegang tot de Wet langdurige zorg (Wlz).
Ook verandert het zorglandschap binnen de ggz. Vanaf 1 januari 2014 is de generalistische basis ggz (GBGGZ) ingegaan. 20% van de gespecialiseerde ggz (GGGZ, de voormalig tweedelijns ggz) moet hier naartoe worden overgeheveld. De huisarts en de POH-GGZ (praktijkondersteuner huisarts) hebben een veel grotere rol gekregen. Zij gaan lichtere psychosociale problemen zelf behandelen en alleen bij een psychiatrische diagnose verwijst de huisarts door.
Plan van aanpak
In het bestuurlijk akkoord ‘Toekomst ggz 2013-2014’ hebben de betrokken partijen een inhoudelijke agenda opgesteld. Die bevat onder meer het voornemen om een plan van aanpak op te stellen voor de zorg voor Nederlanders met ernstige psychische aandoeningen. Achterliggende vraag was of er vanwege de voorgenomen ambulantisering en decentralisering van de zorg aanvullende afspraken nodig zijn. Doel: recht doen aan de specifieke kwetsbaarheden en mogelijkheden van deze mensen. Kenniscentrum Phrenos is door de Nederlandse Vereniging voor Psychiatrie namens de partijen van het bestuurlijk akkoord gevraagd om een projectvoorstel voor dat plan van aanpak op te stellen. In het najaar van 2014 is het rapport Over de brug: Plan van aanpak voor de behandeling, begeleiding en ondersteuning bij ernstige psychische aandoeningen <link toevoegen> verschenen. Hoofddoel: voor de periode 2015-2025 ‘één derde klinisch, maatschappelijk en persoonlijk herstel’ te bereiken.
Nog veel werk te doen
Medio 2019 blijkt uit een tussenevaluatie (Couwenbergh & Van Weeghel, 2019) dat we na vijf jaar bij lange na niet in de buurt komen van één derde herstel bij de doelgroep. Gegevens afkomstig uit meerdere bronnen (landelijke Monitor N; diOod over hetg veel goed geïmplementeerd wordt, maar dat dit model wel onder grote druk staat. Dit komt tot uiting komt in minder huisbezoeken, een groeiende caseload en krimpende investeringen in ondersteuning in herstel en participatie van cliënten. En onlangs rapporteerden Van den Berg e.a. (2019) over de gapende implementatiekloof tussen het gewenste en het gerealiseerde aanbod van psychologische interventies (vooral cognitieve gedragstherapie) in de Nederlandse F-ACT-teams. Ook de Raad voor de Veiligheid (2019) somt vele tekortkomingen op zoals:
- de continuïteit van zorg is vaak niet gewaarborgd;
- er is onvoldoende zicht op veiligheidsrisico’s;
- de financiering is gefragmenteerd en de zorg is versnipperd;
- de positie van naastbetrokkenen moet worden versterkt.
Netwerkzorg als oplossing
Voor goede zorg en behandeling van mensen met ernstige psychische aandoeningen zijn meerdere disciplines nodig die effectief met de cliënt, zijn naasten en met elkaar samenwerken. Dit geldt niet alleen voor de gezondheidszorg maar ook voor het sociaal domein. Deze samenwerking noemen we netwerkzorg.
Vormen van netwerkzorg zijn nodig om de ambities en doelen vante realiseren. Het doel is succesvolle ondersteuning van de veerkracht en het herstel van mensen met ernstige psychische aandoeningen. Daarnaast beoogt het van betekenis te zijn in het verminderen van vaak samenhangende problemen op het gebied van psychiatrie, verslaving, somatiek en het sociaal functioneren. In 2020 verschijnt over netwerkzorg in de ggz een veelomvattend handboek (Mulder e.a., 2020).
Literatuur
Delespaul en de EPA-consensusgroep (2013). Consensus over de definitie van mensen met een ernstige psychische aandoening (EPA) en hun aantal in Nederland. Tijdschrift voor Psychiatrie 55 (6), 427-438.
Hjorthoj, C., Sturup, A. E., McGrath, J. J., & Nordentoft, M. (2017). Years of potential life lost and life expectancy in schizophrenia: A systematic review and meta-analysis. Lancet Psychiatry, 4(4), 295-301.
Levinson, D., Lakoma, M.D., Petukhova, M. Schoenbaum, M., Zaslavsky A.M.,
Angermeyer, M. et al. (2010). Associations of serious mental illness with earnings: results
from the WHO World Mental Health surveys. British Journal of Psychiatry 197, 114-121.
